Infertilità di Coppia
- La fecondazione umana
- Possibili cause di infertilità
- Fecondazione in vitro
|
La fecondazione umana
Circa due settimane dopo l’inizio della mestruazione, nelle ovaie avviene la maturazione di un follicolo che contiene una cellula uovo. Conseguentemente ad una serie di modificazioni ormonali, avviene lo scoppio del follicolo con liberazione della cellula uovo, che verrà fecondata nella tuba, dagli spermatozoi, che vengono deposti in vagina con il rapporto sessuale e da qui risalgono in cavità uterina e nelle tube appunto.
L’ovocita fecondato inizia la sua divisione cellulare già nelle tube e prende il nome di embrione. Dopo circa 5-6 giorni dalla fecondazione l’embrione si “impianta” nella mucosa della cavità uterina.
Tuttavia circa il 15% delle coppie ha problemi di sterilità. Le cause sono per il 35% maschili e per il 35% femminili e per il 25-30% ci sono problemi di coppia. Non è possibilie stabilire la causa di sterilità in circa il 10% di coppie.
Nozioni generali
Non tutti sanno che una attività sessuale al fine procreativo ideale è di circa 2 volte alla settimana perché determina il miglior presupposto biologico in fatto di qualità e concentrazione spermatica.
La posizione durante il rapporto è indifferente purché consenta la completa penetrazione ed è consigliabile che la donna rimanga in posizione sdraiata per almeno un’ora. In presenza di alterazione della posizione dell’utero come la retroversoflessione uterina, si consigliano rapporti in posizione prona, laterale, sulle ginocchia per favorire l’adeguato contatto tra l’eiaculato e il collo uterino.
Un ruolo importante è rappresentato dalla alimentazione. E’ preferibile una dieta ricca di proteine e vitamine ad una dieta ricca di carboidrati e grassi.
Una alimentazione ricca di proteine è rappresentata ad esempio da carni bianche o magre, pesce, formaggio, uova. Ricca di vitamine è la frutta e la verdura. Particolarmente utile è la limitazione di carboidrati e grassi in caso di sovrappeso. L’assunzione di bevande alcoliche va limitata a piccole quantità.
Tutto questo è fondamentale per un adeguato equilibrio ormonale.
Da ricordare infine le possibili conseguenze dell’assunzione di droghe o del fumo, che possono determinare la nascita di bimbi prematuri, maggiore incidenza di aborti e malformazioni e maggiore rischio tumorale per il neonato.
L’assunzione di nicotina ha effetti negativi sulla fecondità sia maschile che femminile e può essere dannosa anche per lo sviluppo fetale. Può essere di grande aiuto per l’ottenimento di una gravidanza e per avere un bambino sano, sospendere il fumo 2-3 mesi prima di cercare la gravidanza.
|
|
|
Possibili cause di sterilità
Alterazione della ovogenesi e spermatogenesii
Per ottenere la fecondazione di una cellula uovo occorrono milioni di spermatozoi mobili e di normale morfologia. Di questa enorme quantità di spermatozoi solo pochi raggiungono le tube, luogo in cui avviene la fecondazione.
La sterilità può essere causata da alterazioni della produzione di cellule uovo o degli spermatozoi. Quindi in mancanza di spermatozoi o in presenza di solo pochi spermatozoi normali mobili, una fecondazione risulta impossibile. La causa di questo problema è solo raramente puramente ormonale. Spesso vi sono delle patologie testicolari che sono più difficili da trattare dei problemi ovarici.
La mancata formazione di cellule uovo dipende il più delle volte da alterazioni combinate di varie ghiandole endocrine.
Alterazioni nella fecondazione di cellule uovo da parte degli spermatozoi.
Molti fattori si possono opporre alla fecondazione anche in condizioni di normale produzione sia di cellule uovo che di spermatozoi.
La principale causa è la non pervietà delle tube, per fattori infiammatori ad esempio, o la mancanza delle stesse. In altri casi gli spermatozoi possono essere bloccati dalla presenza di anticorpi a livello del canale cervicale uterino.
Alterazioni dopo la fecondazione.
Prima che avvenga l’impianto dell’embrione in cavità uterina, questo può arrestare il suo sviluppo a causa di alterazioni cellulari o di anomalie genetiche.
Può anche succedere che la mucosa uterina non sia sufficientemente “recettiva” per accogliere l’embrione. Può anche succedere che il sistema immunitario della madre non riconosca l’embrione e determinarne l’espulsione.
|
|
|
Fecondazione in vitro ed Embrio transfer (FIVET)
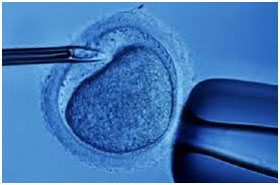 |
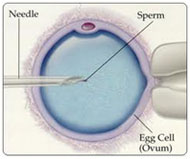
Con il termine di fecondazione in vitro o fecondazione extracorporea si intende la fecondazione della cellula uovo da parte di spermatozoi al di fuori dell’organismo. Per ottenere questo le cellule uovo vengono prelevate dall’ovaio e poste a contatto con gli spermatozoi in un contenitore di vetro (= in vitro).
Nel caso di sterilità per causa maschile è possibile ottenere buoni risultati mediante la fecondazione extracorporea con la metodica dell’iniezione spermatica intracitoplasmica (ICSI).
Con l’aiuto di questa tecnica un singolo spermatozoo viene iniettato direttamente nella cellula uovo per ottenere la sua fecondazione.
A tal proposito è opportuno segnalare una nuova metodica detta IMSI (iniezione intracitoplasmatica di spermatozoi morfologicamente selezionati).
La IMSI permette una analisi spermatica molto dettagliata, in tempo reale e, inoltre, lo spermatozoo, la cui integrità soprattutto nucleare è stata valutata, può essere utilizzato ed iniettato all’interno dell’ovocita.
Numerosi studi dimostrano che una preselezione morfologica degli spermatozoi, può dare un notevole contributo nel migliorare i risultati delle tecniche ICSI.
 |
L’embrione derivante viene ritrasferito successivamente, dopo un periodo compreso tra 2 e 5 giorni, nell’utero materno (= trasferimento embrionario o embrio transfer).
Per ottenere maggiori successi nella fertilizzazione in vitro è necessario il prelievo di numerose cellule uovo. La percentuale di gravidanza è maggiore quando vengono trasferiti da 2 a 3 embrioni (soprattutto in donne sopra i 40 anni con ripetuta qualità embrionaria non ottimale).
Ancora migliori risultati si ottengono con la possibilità di coltura embrionaria fino allo stadio della blastocisti (quinta giornata).
Per arrivare all’embrio tranfer la donna deve assumere in maniera precisa ed affidabile i vari farmaci previsti (compresse, iniezioni, ecc.).
I dettagli della terapia farmacologica sono riportati in un piano terapeutico consegnati alla coppia al termine di accurati controlli.
Con questa terapia si ottiene la maturazione di numerosi follicoli per ovaio.
La crescita follicolare viene controllata mediante ecografia.
L’ecografia, assieme ad analisi ormonali, permette di valutare il momento più opportuno per ottenere ovociti maturi con massime possibilità di fecondazione. Potendo determinare con notevole precisione il momento dell’ovulazione, si ha la possibilità di prelevare le cellule uovo dai follicoli mediante un ago eco guidato.
Aspirazione follicolare
Il prelievo del liquido follicolare dall’ovaio si esegue quasi esclusivamente per via trans vaginale con l’impiego di moderne tecniche ecografiche.
Con una sonda ecografica trans vaginale si evidenziano i follicoli nell’ovaio e con l’aiuto di un ago sottile e sempre sotto controllo ecografico, si oltrepassa la parete vaginale e si aspira direttamente dall’ovaio il liquido follicolare che contiene la cellula uovo.
Questa procedura si pratica nella maggioranza dei casi con una lieve sedazione.
La fecondazione
Una volta prelevato il liquido follicolare questo viene immediatamente analizzato al microscopio per evidenziare il numero e la qualità di ovociti presenti.
Dopo questa prima valutazione al microscopio la cellula uovo viene immediatamente riposta in un contenitore di vetro dove è presente un liquido di coltura adeguato e viene conservata in un incubatore. Il liquido spermatico ottenuto dall’uomo viene preparato in laboratorio e viene posto dopo alcune ore in contatto con le cellule uovo prelevate (= inseminazione).
Ovociti e spermatozoi vengono quindi lasciati in incubatore e dopo 16 – 18 ore si esegue il primo controllo microscopico.
Se è avvenuta una fecondazione si può eseguire da questo momento in poi un trasferimento dell’embrione nell’utero materno.
Fino al 1998 il trasferimento embrionario avveniva normalmente 2 – 3 giorni dopo l’aspirazione follicolare con embrioni in uno stadio compreso fra 4 e 8 cellule.
Con lo sviluppo di nuovi terreni di coltura è stato successivamente possibile far crescere in vitro ulteriormente gli embrioni fino alla quarta, quinta o sesta giornata dal prelievo ovocita rio ottenendo lo sviluppo di embrioni allo stadio della blastocisti (250 cellule).
Se si riesce ad ottenere una coltura embrionaria fino al quinto giorno (stadio blastocitario) si ottengono i seguenti vantaggi:
1. migliore sincronizzazione tra la mucosa uterina e lo sviluppo embrionario;
2. selezione naturale dell’embrione con sviluppo fino allo stadio blastocitario solamente di quelli integri e con migliore chance di sviluppo;
3. gran parte degli embrioni infatti non ottengono l’attivazione del corredo genetico e permangono nello sdtadio di 4 – 8 cellule, cosa che non era possibile evidenziare con le vecchie colture embrionarie;
4. anche nel caso di pazienti con traslocazione cromosomica, si possono avere dei vantaggi nella coltura blastocitaria poiché embrioni colpiti da particolari forme di traslocazione arrestano il loro sviluppo dopo i primi giorni. Mediante la coltura blastocitaria possiamo disporre di embrioni attivi e con notevoli chance di sviluppo;
5. anche le donne di età più avanzata possono approfittare di questa tecnica poiché cellule aneuploidi (con corredo cromosomico anomalo), che aumentano con l’età materna, presentano un arresto evolutivo durante i primi giorni di sviluppo embrionario;
6. mediante il transfer di 1 o 2 embrioni in stadio blastocitario si ottengono le maggiori percentuali di gravidanza;
7. si riduce così anche notevolmente il rischio di gravidanze multiple e con queste anche di gravidanze extra-uterine anche perché è dimostrato che 5 giorno dopo l’aspirazione follicolare il meccanismo di chiusura utero-tubarico è più attivo.
Svantaggi
Poiché anche in natura solo circa il 40% degli embrioni si sviluppano fino allo stadio blastocitario (dipendente anche da fattori diversi e spesso sconosciuti) e le potenzialità di sviluppo embrionario non possono essere conosciute in precedenza, disponendo di pochi ovociti può sussistere il rischio che, nonostante la fertilizzazione in vitro, non si possano ottenere blastocisti da trasferire (arresto di sviluppo prima dello stadio blastocitario). Nel caso della disponibilità di pochi ovociti, la tecnica di coltura blastocitaria non porta sensibili vantaggi pratici.
Concludendo :
Questa tecnica può essere proposta in pazienti con un numero sufficiente di ovociti prelevati e, in particolare, soprattutto in pazienti con precedenti fallimenti terapeutici.
Dall’analisi dell’esperienza accumulata ci si può aspettare un indice di gravidanza (test gravidico positivo) di circa il 56% dei casi con un trasferimento medio di 1-2 embrioni in stadio blastocitario.
Semplificando, si può dire che per ogni embrione trasferito nello stadio blastocitario ci si può aspettere un indice di impianto di circa il 26,4%.
Ciò significa che trasferendo 2 embrioni, come di solito avviene, le probabilità di gravidanza si aggirano intorno al 50%, il che rappresenta circa il doppio dell’incidenza di gravidanza in condizioni naturali.
|
|
|
|
Convenzioni

 |


